 Az Európai Orvosi Onkológiai Társaság (ESMO) prosztatarákról szóló kiadványa magyar nyelven 2023. novemberben a Gyógyulj Velünk Egyesület gondozásában látott napvilágot, honlapunkról elektronikus formában is teljes terjedelmében, szabadon letölthető. Ugyanezen a linken visszanézhető dr. Maráz Anikó, a Szegedi Tudományegyetem egyetemi docensének közérthető, átfogó előadása a prosztatarák gyógyításának, kezelésének lehetőségeiről.
Az Európai Orvosi Onkológiai Társaság (ESMO) prosztatarákról szóló kiadványa magyar nyelven 2023. novemberben a Gyógyulj Velünk Egyesület gondozásában látott napvilágot, honlapunkról elektronikus formában is teljes terjedelmében, szabadon letölthető. Ugyanezen a linken visszanézhető dr. Maráz Anikó, a Szegedi Tudományegyetem egyetemi docensének közérthető, átfogó előadása a prosztatarák gyógyításának, kezelésének lehetőségeiről.
IDE KATTINTVA érhető el az ESMO útmutató prosztatarákos betegek számára és dr. Maráz Anikó előadása
 2019-ben publikáltuk az “50 kérdés – 50 válasz a prosztatarákról” rovatunkat, ahol 7 fejezetben 50 közérthető cikk formájában talál meg csaknem minden frissített információt a prosztatarák diagnózisáról, kezeléséről, rehabilitációjáról.
2019-ben publikáltuk az “50 kérdés – 50 válasz a prosztatarákról” rovatunkat, ahol 7 fejezetben 50 közérthető cikk formájában talál meg csaknem minden frissített információt a prosztatarák diagnózisáról, kezeléséről, rehabilitációjáról.
Prosztatarák tudástár
Prosztatarákkal kezelt férfiak tanulságos és reményt adó történeteit láthatja az alábbi rövid videókban:
Aki két rákból is talpra állt
Villámgyors felépülés a rákból
Kerékpáros suhanás 77 évesen, prosztatarák kezelése után
Prosztatarákkal kezelt férfiaknak javasolt gyógytorna videók:
Rakgyogyitas.hu/ferfitorna
A prosztata, más néven a dülmirigy közvetlenül a férfiak húgyhólyagja alatt található, keresztül halad rajta a húgycső. A gesztenye nagyságú mirigy, amely a herékben termelődő spermához termel a spermiumok mozgását elősegítő, egyebek mellett cinket, citromsavat és enzimeket tartalmazó váladékot. A prosztata által termelt tejszerű folyadék a herékből az ondóvezetéken keresztül áramló hímivarsejtekkel keveredve biztosítja a spermiumok életképességét szavatoló környezetet.
Kit fenyeget a prosztatarák?
 Idehaza minden évben 1400-1500 férfi halálát okozza a prosztatarák, a halált okozó daganatos betegségek sorában a férfiaknál a tüdőrák után a második helyen áll. A kór kialakulásának pontos okát nem ismerni, a kutatások azonban több tényezőt is feltételeznek, amelyeknek köze lehet a betegség kialakulásában. A legnagyobb kockázat kiküszöbölhetetlen: az életkor. A kór rendszerint az idősebb férfiak betegsége: középkorúak között ritkán fordul elő, ötven év felett az életkor előrehaladtával évről-évre nő a kockázat.
Idehaza minden évben 1400-1500 férfi halálát okozza a prosztatarák, a halált okozó daganatos betegségek sorában a férfiaknál a tüdőrák után a második helyen áll. A kór kialakulásának pontos okát nem ismerni, a kutatások azonban több tényezőt is feltételeznek, amelyeknek köze lehet a betegség kialakulásában. A legnagyobb kockázat kiküszöbölhetetlen: az életkor. A kór rendszerint az idősebb férfiak betegsége: középkorúak között ritkán fordul elő, ötven év felett az életkor előrehaladtával évről-évre nő a kockázat.
Az orvosok ma még keveset tudnak a prosztatarák kialakulását előidéző külső tényezőkről. A zsíros étrend mellett több kutatás is talált arra utaló tényezőket, hogy egyes foglalkozási ágakban – elsősorban forrasztás, galvanizálás, akkumulátorgyártás során – kadmiummal dolgozó férfiakban az átlagosnál nagyobb arányban volt kimutatható prosztatakárosodás.
Ennél nagyobb a szerepük olyan belső rákkeltő tényezőknek, mint a szülői (nemcsak apai, hanem anyai is) örökség: egyes országokban – a szakirodalomban elsősorban a skandináv államokat említik – nagyobb a prosztatadaganat előfordulási gyakorisága, ennek hátterében részben az áll: ahol tovább élnek a férfiak, ott nagyobb az esélyük arra, hogy kialakul a rendellenesség.
Fontos a családi kórelőzmény ismerete is. Megfigyelték: egyes családokban halmozottan fordult elő, hogy ez a daganattípus támadta meg a férfiakat. A prosztatarák kockázatát tehát viszonylag magasnak kell tekinteni akkor, ha a vérrokonok között már fordult elő hasonló betegség, különösen, ha azok fiatalabb életkorban alakultak ki.
A szervezet hormonháztartása is hatással van a prosztata működésére, így esetleges megbetegedésére is. Kulcsszerepe a tesztoszteronnak, a férfi nemi hormonnak van: a szexuálisan aktívabb férfiaknál nagyobb a valószínűsége a prosztatacarinóma kialakulásának. A szexuális együttlét természetesen ennek ellenére sem ellenjavalt tevékenység, hiszen az aktivitásnak más betegségek terén éppen jótékony hatásait emelik ki.
A prosztata megnagyobbodása idős korban általánosnak mondható rendellenesség, a mirigy eredeti méretének akár a többszörösére is megnövekedhet. Valójában nem maga a prosztata nagyobbodik meg: a férfi nemi hormonok csökkenésével a dülmirigy melletti női csírahámnak megfelelő szövetcsomó szaporodik fel. A megnövekedett dülmirigy nehezíti a vizelet, mivel azon át csak a jobban telítődött, ezáltal erősebben feszülő húgyhólyag képes átpréselni a leszűkült húgycsövön át a vizeletet – ebből következően a hólyag egyre nehezebben üríthető ki, az csaknem állandóan tartalmaz valamennyi vizeletet.
A tapasztalatok szerint nem ritka, hogy a prosztata megnagyobbodás során végzett vizsgálatok, esetleg operáció során derül fény arra, hogy a dülmirigy rákos sejteket is tartalmaz. Egyértelmű közvetlen összefüggést azonban mindeddig nem bizonyítottak a prosztata megnagyobbodása és a daganat megjelenése között, olykori együttjárásukban leginkább annak lehet szerepe, hogy mindkét rendellenesség összefüggésben áll az életkorral.
Nincs hatékony szűrés, mégis kellenek a vizsgálatok
A betegség korai felismeréséhez nincs olyan módszer, amely minden esetben hatékony és egyértelmű lenne, ez az oka annak, hogy a női méhnyak- vagy emlőszűréssel ellentétben, nincs szervezett szűrővizsgálat. A szakemberek ezt azzal indokolják: túl kicsi volna a találati arány, gyakran fordulna elő „téves riasztás”. A szűrés létjogosultsága ezért is vitatott, az urológusok leginkább az életkor vagy családi kórelőzmények alapján inkább az átlagosnál veszélyeztetettebbnek vélt pácienseknél az évente ismételt vizsgálatokra, a korai felismerésre helyezik a hangsúlyt.
A prosztatadaganatot nem ritkán véletlenül fedezik fel: a rák korai stádiumban rendszerint semmilyen tünetet nem okoz. Figyelmeztető jel lehet ugyanakkor, ha valaki rendszeresen küzd vizelési problémával, vizeletében vagy ondójában vért fedez fel. A rák előrehaladottabb formájában a lehetséges csontáttétek miatt reumás jellegű fájdalmak jelentkezhetnek. Fontos azonban leszögezni: miként a legtöbb daganattípusnál, úgy a prosztatarák esetében sem egyértelműek a tünetek, ezért azok jelentkezése mögött számos más probléma is meghúzódhat. A prosztatarák kezdeti tünetei például teljes egészében megegyeznek a dülmirigy jóindulatú megnagyobbodásával együtt járó panaszokkal.
A férfiak alapesetben is nehezebben vehetők rá arra, hogy elmenjenek az orvoshoz, ám ez még inkább jellemző akkor, ha urológiai problémával kerülnek szembe. Jellemző a problémák elbagatellizálása. Ennek hátterében nemcsak a szemérmesség és a szégyenérzet húzódik meg, hiszen vitathatatlan: a prosztatavizsgálat kellemetlen. Fontos azonban, hogy mindenki megértse: az urológus számára a prosztatavizsgálat ugyanolyan rutin művelet, mint a gyerekorvosnak az, amikor megnézni az iskolások manduláját.
Prosztatavizsgálat végbélen át
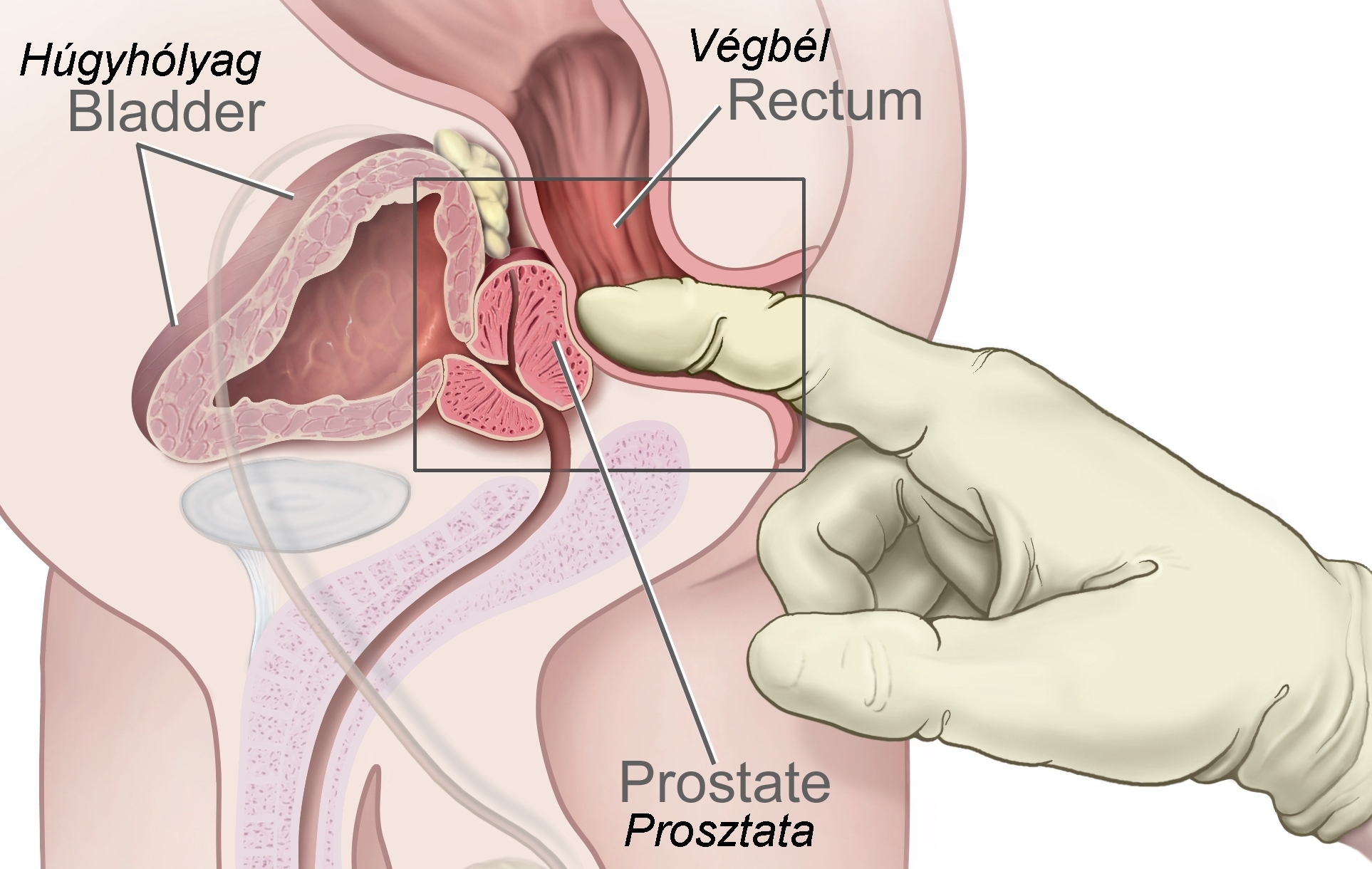 A prosztata a végbélen át könnyen vizsgálható. Az alapvizsgálatot az jelenti, amikor az orvos egy gumikesztyűben a végbélen át megtapintja a prosztatát. Ezt rektális digitális (rectalis digitalis, DRV) nevezik: az előkészületek jóval tovább tartanak, mint maga a vizsgálat. A tapaszalt urológus néhány másodperc alatt meggyőződik arról, észlelhető-e bármiféle kóros elváltozás a dülmirigyben. A betegség legszembetűnőbb jele, ha a prosztatta az átlagosnál nagyobb, göbös, megkeményedett. Ez ugyanakkor még nem jelenti feltétlenül azt, hogy a páciensnek daganata volna. Pontos diagnózis csak további vizsgálatokkal állítható fel.
A prosztata a végbélen át könnyen vizsgálható. Az alapvizsgálatot az jelenti, amikor az orvos egy gumikesztyűben a végbélen át megtapintja a prosztatát. Ezt rektális digitális (rectalis digitalis, DRV) nevezik: az előkészületek jóval tovább tartanak, mint maga a vizsgálat. A tapaszalt urológus néhány másodperc alatt meggyőződik arról, észlelhető-e bármiféle kóros elváltozás a dülmirigyben. A betegség legszembetűnőbb jele, ha a prosztatta az átlagosnál nagyobb, göbös, megkeményedett. Ez ugyanakkor még nem jelenti feltétlenül azt, hogy a páciensnek daganata volna. Pontos diagnózis csak további vizsgálatokkal állítható fel.
Amennyiben a panaszok és/vagy az ujjal végzett vizsgálat kóros elváltozást valószínűsít, ultrahangvizsgálattal, vérvizsgálattal, a vizeletáramlás mérésével, végső soron pedig szövettani vizsgálattal igyekeznek meghatározni a betegséget, s annak alfaját.
Az ultrahangvizsgálat során szintén a végbélen keresztül közelítik meg a prosztatát, hogy a speciális készülék segítségével meghatározzák a dülmirigy pontos nagyságát és formáját, elváltozásának alakját, mértékét. A rákos szövet az ultrahangképen fekete folt formájában jelenik meg.
Vérvétel és laboratóriumi vizsgálat
Bár vizsgálati biztonsága nem százszázalékos, a legelterjedtebb, s legelfogadottabb az a vérvizsgálat, amely során a vér PSA (prosztataspecifikus antigén) szintjének a meghatározása vált. A PSA egy a prosztata által termelt, s a véráramban is jelenlévő fehérje, az ondó elfolyósításában játszik szerepet. A szakirodalom általában a 0-4 ng/ml értéket tekinti normálisnak, egyértelműen kórosnak pedig az antigén 10 ng/ml feletti jelenlétét tartják. Ennek az egyetlen mutatószámnak az alapján azonban még továbbra sem lehet egyértelműen prosztatarákot diagnosztizálni.
Ennek részben az az oka, hogy személyenként és korcsoportonként is eltérő az, hogy mi az elfogadható PSA érték: 80 év felett például a 5-7 ng/ml-es mértéket sem tekintik feltétlenül kórosnak. A PSA-érték tehát egy jó arányszám, ám a diagnosztikában más arányszámokat is figyelnek.
A vérvizsgálatnak ugyanakkor nemcsak a betegség felismerésében, hanem később, a kezelés hatékonyságának a megítélésében is döntő szerepe van. Esetenként nemcsak az fordul elő, hogy emelkedett PSA-érték mellett sem fedezhető fel rosszindulatú prosztatatumor, hanem megesik, hogy a prosztatában lévő rákos sejtek ellenére sem változik szembeszökően a PSA-érték.
Szövettani vizsgálat, biopszia
A prosztata tumoros elváltozását egyértelműen csak szövetének patológiai vizsgálata után lehet kimondani. A végbélen keresztül végzett tűbiopsziával célzottan, a prosztata mindkét lebenyéből több mintát vesznek. A beavatkozás ambulánsan elvégezhető, helyi érzéstelenítéssel mindössze néhány percig tart. Amennyiben a patológiai eredmény negatív, ám a rákgyanú továbbra is fennáll, az eljárást megismételhetik, valamint a páciens PSA értékeit folyamatosan figyelik.
Ha a szövettani vizsgálat pozitív eredményt hozott, a következő lépés annak kiderítése, hogy a daganat csak a prosztatát támadta-e meg vagy már áttétei is létrejöttek. A továbbiakban ultrahang, CT, MR, csontizotóp-vizsgálat, a húgyhólyag és a végbél specifikus vizsgálata vagy röntgenfelvétel készítése is szóba jöhet, hogy a hatékony terápia meghatározásának érdekében pontosan meg lehessen állapítani azt, melyik stádiumban van a páciens.
A patológiai vizsgálat nemcsak arra deríthet fényt, hogy jelen vannak-e a rákos szövetek a szervben, hanem azok tulajdonságait is vizsgálni képes. Alapvetően különbség tehető a jól és a kevésbé differenciált tumorok között: a differenciált, azaz a környező szövetektől jól elkülöníthetően kifejlődött elváltozás rendszerint lassabban terjed, a kevésbé lehatárolt rákos szövetek jellemzője viszont a gyorsabb burjánzás és gyorsabb áttétképzési képesség.
A PROSZTATA DAGANATOS BETEGSÉGEI
A prosztataráknak több különböző típusa ismert, ezek az agresszivitásban, azaz a növekedési és áttétképzési hajlamban különböznek egymástól. Vannak olyan esetek, amelyek kezelés nélkül sem idéznek elő komolyabb tüneteket, nem hordoznak életveszélyes kockázatot, ezért az ilyen esetek terápiája valójában felesleges. Fontos ugyanakkor leszögezni: ma még nem ismeretesek hatékony módszerek a kezelést nem igénylő esetek megbízható azonosítására. Mivel megbízhatóan nem dönthető el, hogy várhatóan melyik daganatok hajlamosan a növekedésre és burjánzásra, ezért jelen álláspont szerint minden diagnosztizált prosztatarákot kezelni kell.
A dülmirigyrák négy stádiumát különböztetik meg:
1-es stádium: Tünetmentes, klinikailag észrevétlen tumor, nem tapintható és rendszerint a képalkotó vizsgálatok sem mutatják ki. Leggyakrabban a prosztata megnagyobbodás miatt elvégzett operációk során, az eltávolított szövetek utólagos patológiai vizsgálata során derül fény a rákos sejtek jelenlétére.
2-es stádium: A rákos szövetek csak a prosztatában vannak jelen. A csomó vagy a rákos szövetek által beszűrt terület lokális, nem terjed túl a szerven.
3-as stádium: A daganatos szövetek áttörtek a prosztata tokján.
4-es stádium: A rák a nyirok- és/vagy a csontrendszerre is átterjedt, a daganatos sejtek más szervekben is kimutathatók.
Mit mutat a Gleason-score?
A prosztata tumorok megjelenésükben meglehetősen egységes képet mutatnak, azonban biológiai viselkedésük alapján igen különbözőek. A prosztatarák szövettanilag legtöbbször adenokarcinóma.
A prosztatarák sejtjeinek differenciáltságát (érettségét) az úgynevezett Gleason score-ral (Gleason pontszámmal) jellemezzük. A legdifferenciáltabbat egy, a legkevésbé differenciáltat ötös számmal jelölik. Egy műtéti vagy biopsziás anyagban a legdifferenciáltabb és a legkevésbé differenciált mintáknak az összegét adják meg. Ennek minimuma 2 (1+1) és maximuma 10 (5+5). A 2 a legkevésbé, a 10 a leginkább agresszív daganat.
A prognózis és a terápia megválasztása szempontjából kiemelt jelentőségű a daganat differenciáltsága (Gleason-score), kiterjedése, a diagnóziskor észlelt PSA-szint, a beteg életkora, általános állapota, társbetegségei.
PSA tumormarker kontrollal követik a folyamatot
A diagnózis idején lokális (helyi) folyamat és jó prognosztikai faktorok esetén az 5 éves túlélési arány megközelíti a 100 százalékot. A lokalizált daganatos betegek egy részénél azonban a megfelelő sebészeti vagy sugárkezelés ellenére biokémiai relapszus (visszaesés) alakul ki, melynek első jele az emelkedő PSA-szint lehet. A PSA egy fehérje, amely szinte kizárólag a prosztatarák sejtjeiből ered. Ezért tehát a vérben mérhető PSA prosztata eredetű. Mivel a PSA nem prosztatarák, csak prosztata specifikus, így a vérben mért emelkedett PSA koncentráció nem kizárólag a prosztatarákra jellemző. Jóindulatú prosztata megnagyobbodásban, prosztata gyulladásban is lehet emelkedett a PSA érték.
A PSA normál értéke a mérési módszertől függően 3-4 ng/ml. Viszont normális PSA szint mellett is fordulhat elő prosztatarák néhány százalékban. A 4 és 10 ng/ml közötti értékek diagnosztikai nehézséget okoznak, mert ezen értékek között lehet kismértékű prosztata megnagyobbodás, prosztatagyulladás, de lehet ennyi az érték betegség nélkül is. 10 ng/ml PSA koncentráció felett mindenképpen fokozott a gyanú prosztatarákra, bár ebben a tartományban is körülbelül 25 ng/ml-ig előfordulhat még jóindulatú prosztata megnagyobbodás, prosztatagyulladás.
25ng/ml felett, akár egészen több száz vagy ezres PSA koncentráció esetén, a prosztatarák valószínűsége közel 100 százalék. A PSA koncentráció összefügg a beteg korával, a prosztata nagyságával, ezért az össz PSA koncentráció értékelését néhány egyéb kiegészítő PSA mérés segíti. Prosztatarákban emelkedő PSA-szint esetén 30-70 százalékban válik a betegség metasztatikussá (áttétek képződnek). Ez különösen a magas kockázatú folyamatokban (pl. Gleason score >7, PSA >20 ng/ml), s inkább a fiatalabb betegeknél észlelhető.
A prosztatarák terápiás lehetőségei
A prosztatarák kezelése a betegség előrehaladottságától, a beteg korától, általános állapotától, várható életkilátásának idejétől függ. A terápiás lehetőségek között szerepel a sebészi beavatkozás, a sugárkezelés, a hormonterápia és a kemoterápia. Napjainkban a legújabb kutatásoknak köszönhetően gyorsan bővül a terápiás paletta. Magyarországon is folynak klinikai vizsgálatok, és egyes új készítmények már hazánkban is elérhetőek a betegek számára.
Ha az idős beteg prosztatarákja az un. „A” stádiumban van, az rendszerint nem is igényel kezelést, elegendő a beteg háromhavonkénti ellenőrzése. Az ilyen betegek prognózisa jó, élettartamuk sem lesz rövidebb, mint a hasonló korosztályba tartozó, de nem prosztatarákos férfiak átlagos élettartama.
Műtét: a sebészi terápia
Korán felismert esetben, amikor a daganat a prosztatán belül helyezkedik el, a teljes gyógyulás a prosztata radikális műtéttel történő eltávolításától várható. Ennek során a prosztatát és az ondómirigyeket egészben veszik ki, valamint a környéki nyirokcsomókat is eltávolítják. Sikeres, időben való beavatkozás esetén a beteg teljesen gyógyultnak tekinthető. Legtöbbször ezt a műtétet olyan jó általános állapotú betegeken végzik el, akiknek a várható élettartama eléri vagy meghaladja a 10 évet. Idős, rossz szív- és érrendszeri állapotban lévő, vagy tüdőbetegségben szenvedő betegeknél a sebészi megoldás többnyire nem javasolt, alternatívaként sugárkezelés és/vagy hormonkezelés alkalmazható.
Sugárterápia: külső és belső sugárkezelés
Az elsődleges daganat és a kiújulások kezelésének egyik lehetősége a prosztata besugárzása, amely történhet külső vagy belső sugárforrásból.
A külső sugárforrásból történő besugárzás a műtétnél kevésbé megterhelő, így idősebb, 70 év feletti és rosszabb általános állapotú betegeknek ajánlják. A kezelés során külső sugárforrásból előre meghatározott alkalommal, előre meghatározott dózisú sugárzást irányítanak a daganatos területre, így a besugárzás a prosztata daganatos sejtjeit támadja, de hatással van a környező szövetekre is.
Bár mai modern képalkotó eljárások segítségével a daganat jól lokalizálható, ezáltal pontos célzás válik lehetővé, amely csökkenti a mellékhatások mértékét és növeli a daganatot érő sugárzás mennyiségét, ugyanakkor a kellemetlen mellékhatások teljes kiküszöbölése nem lehetséges: kialakulhat a húgycső szűkülete, a húgyhólyag és a végbél sugárzás okozta gyulladása, potenciazavar és inkontinencia (vizelettartási probléma).
A belső sugárforrás lehet a besugárzandó területre behelyezett több parányi, izotópot tartalmazó kapszula vagy üresen felhelyezett és sugárzó anyaggal később feltöltött csövecske. A sugárforrás felhelyezése rövid, egyórás narkózisban (bódításban) ambulánsan is elvégezhető. Előnye, hogy a tumorsejteket pusztító sugárzást a kezelés néhány hónapos időtartamára úgy tudják adagolni, hogy az közvetlenül a beteg szövetet éri, az egészséges szövetek sokkal kevésbé károsodnak, mint a külső besugárzás esetén.
Alkalmazzák továbbá a sugárkezelést a csontáttétek vagy helyi daganatos beszűrődések okozta fájdalom enyhítésére, valamint a rák helyi kiújulásának kezelésére.
Hormonterápia
Amennyiben a daganat a prosztata tokját átlépte (akár a környező szervekre terjedt, akár a nyirokcsomókba vagy távoli szervekbe adott áttétet), a kezelés egész szervezetre ható formáját kell választani, esetleg a műtét és/vagy a sugárkezelés mellett.
Hormonális háttér: Kutatók már a 1940-es években beszámoltak arról, hogy sebészeti kasztrációval és ösztrogén alkalmazásával áttétes prosztatadaganatos betegnél javulást értek el, így azóta a lokálisan előrehaladt vagy áttétes prosztatadaganatos betegek elsővonalbeli kezelése a hormonterápia. A prosztatarák kialakulásában és progressziójában ugyanis kulcsszerepük van az androgéneknek, azaz a férfi nemi hormonoknak. Ilyen férfi nemi hormon például a tesztoszteron és az ebből egy enzim hatására kialakuló dihidro-tesztoszteron (DHT). Ezek az androgének élettani működésük során elősegítik a prosztatasejtek növekedését, működését és szaporodását.
Az androgének 90-95 százalékát a herék termelik tesztoszteron formájában, míg a fennmaradó 5-10 százalékot a mellékvese által termelt egyéb androgén hormonok képezik. A hormontermelés szabályozása „felsőbb szintről” történik. Az agyalapi mirigyben termelődő egyik hormon (FSH-follikulus stimuláló hormon) a herében a tesztoszteronszintézist serkenti. A prosztatadaganatok legnagyobb része hormonérzékeny, ugyanis a daganatos sejtek felszínén androgén receptorok találhatók, melyek a különböző jelátviteli utakon keresztül a tesztoszteron és a DHT hatására a daganatos sejtek további osztódását fokozzák.
A helyzetet bonyolítja, hogy áttétes prosztatarákos betegekben a herék és a mellékvesék mellett a prosztata tumorsejtek is képesek androgéneket (elsősorban tesztoszteront) termelni. Abban az esetben, ha az androgén hatást bármilyen úton csökkentjük, akkor a rosszindulatú prosztata sejtek szaporodása is gátlás alá kerül. Prosztatadaganatos betegek hormonkezelésének célja tehát, hogy a szérum tesztoszteronszintet minél alacsonyabbra csökkentsük és/vagy az androgén receptorhoz való hormonkötődést meggátoljuk.
A tesztoszteron szintjének csökkentésére több lehetséges módszer szolgál. Mivel a termelődés fő helyszínének a herék tekinthetők, azok műtéti eltávolítása után (sebészi kasztráció) a vér tesztoszteron-szintje rövid időn belül drasztikusan lecsökken, és a rákos prosztata jelentősen megkisebbedik, zsugorodik, a daganat progressziója (fejlődése) megszűnik. A hereszövet besugárzással is elpusztítható, ez azonban rendszerint kevésbé eredményes, mint a műtéti megoldás.
Mód van a herék hormontermelésének gyógyszeres kiiktatására, illetve felfüggesztésére is, amit kémiai kasztrációnak neveznek. A kasztrációs hatás egy-, két-, ill. háromhavonta adott injekcióval tartható fenn. A beteg hormonkezelését, illetve az esetleges műtétet urológus szakorvos végzi.
A hormonterápia fegyvertárába tartoznak az ún. LHRH analógok, ill. az LHRH antagonisták. Ezek különböző hatásmechanizmusú vegyületek, ám hatásukban hasonlóak: gátolják az agyalapi mirigyben képződő szabályozó hormonok termelődését, tehát közvetve csökkentik a tesztoszteron termelődését.
A hormonkezelés további módja anti-androgének (androgénblokkolók) adagolása. Ezek magában a prosztatában hatnak, éspedig oly módon, hogy prosztatasejtek hormonérzékelő receptoraihoz kapcsolódva gátolják a tesztoszteron, illetve a DHT (dihidro-tesztoszteron) sejtekhez való kötődését, így megakadályozva, hogy azok a ráksejtekre a növekedést serkentő hatásukat kifejthessék.
Az ún. totális androgén blokád (TAB) kombinált kezelési forma. Ebben az esetben a herék eltávolítását vagy az LHRH analógok/antagonisták alkalmazását anti-androgén kezeléssel kombinálják.
Mivel a prosztatadaganatos sejtek legtöbbje hormon érzékeny, így az androgénhatást csökkentő gyógyszeres kezelésre a betegek 80–90 százaléka jól reagál, a daganat mérete csökkenni kezd, a PSA-szint is csökken.
A hatás több hónapig vagy több évig is tarthat, de a hormonrezisztens sejtek (hormonhatásra érzéketlen sejtek) egy idő után növekedésnek indulnak, a betegség progrediál (előrehalad), kialakul a kasztrációrezisztens prosztatadaganat. Kasztrációrezisztens állapotról akkor beszélünk, ha a vérben a tesztoszteron szintje egy adott alacsony értéken van, ám ennek ellenére a daganat mégis növekedésnek indul. Úgy is mondhatjuk, hogy a daganat „kicsúszott a kontroll alól”. Ilyenkor terápiaváltásra van szükség.
Előrehaladott, áttétes prosztatarák akkor alakul ki, amikor a prosztata sejtekből kifejlődött daganat a nyirokrendszeren keresztül és a vérkeringéssel szétszóródik a test többi részére. A prosztatarák leggyakrabban a csigolyákba és a nyirokcsomókba ad áttétet. A diagnózis idején már áttétet adó folyamatok, vagy az elsődleges terápia után progrediáló (rosszabbodó) prosztatadaganatok esetén korábban korlátozottak voltak a terápiás lehetőségek.
Kemoterápia
Abban az esetben, ha kasztrációrezisztens, áttétes prosztatarák alakult ki, a kezelés irányítását onkológus szakorvos veszi át és az elsőnek alkalmazott kezelés általában a háromhetenként adott kemoterápia. Különösen igaz ez a tünetes betegekre. A kemoterápia során daganatsejteket pusztító, szaporodásukat gátló daganatellenes szereket, citosztatikumokat alkalmaznak. Ha erre sor kerül, többnyire nem is egy, hanem több citosztatikus szert alkalmaznak, kombinált kemoterápiás kezelés formájában. Új szerek klinikai kipróbálása jelenleg is folyamatosan zajlik a világ több vezető rákkutató intézetében. A kezelést addig lehet folytatni, amíg a betegség rosszabbodást nem mutat, illetve amíg a terápia hatására esetlegesen megjelenő mellékhatások azt megengedik.
Új onkológiai lehetőségek az áttétes prosztatarák kezelésében
Az áttétes, kasztrációrezisztens prosztatarákos betegek esetében a közelmúltig jelentős túlélést javító gyógyszer nem állt rendelkezésre. Az elmúlt néhány évben azonban a kezelésben igen látványos fejlődés következett be. Bár az áttétes prosztatarák továbbra is gyógyíthatatlan betegség, a tudomány nagyot lépett előre a terápiás lehetőségek szempontjából. Az intenzív gyógyszerkutatásoknak köszönhetően újabb és újabb gyógyszerek állnak világszerte a kezelőorvosok rendelkezésére. Ezek közül némelyik már a hazai betegek számára is elérhető. Az új szerek más-más hatásmechanizmusúak, különböző módon fejtik ki daganatellenes hatásukat.
Az egyik hatóanyag egy kulcsenzim szelektív gátlója, így a korábbi gyógyszerekkel ellentétben (melyek csak a here androgén termelésére hatottak) a mellékvese-, a here- és a prosztatadaganat sejtek androgénképzését egyaránt gátolja, ezáltal megfosztva a prosztatarákos sejteket a növekedéshez elengedhetetlenül szükséges androgénektől. Az androgénhiány a sejtek osztódásának gátlása révén a daganat növekedésének gátlásához vezet, s a betegek átlagos túlélésének idejét megnöveli. A hatóanyagot tartalmazó tabletta napjainkban az egyik legszélesebb terápiás spektrumban vizsgált, potenciálisan talán legkedvezőbb eredményeket mutató készítmény.
Egy másik hatóanyag a tesztoszteron férfi nemi hormon és az androgéneknek nevezett férfi hormonok gátlásával fejti ki hatását. Ezt úgy éri el, hogy blokkolja azokat a receptorokat, amelyekhez ezek a hormonok kapcsolódnak, így megakadályozza az általuk a sejten belül elindított folyamatokat. Mivel a prosztatadaganat fennmaradásához és növekedéséhez tesztoszteronra és más férfi hormonokra van szükség, ezeknek a hormonoknak a gátlásával a gyógyszer lelassítja a prosztatadaganat növekedését.
Létezik immunterápia is, vagyis olyan gyógyszer, amely a rákos sejtek elpusztítására serkenti az immunrendszert. A gyógyszert mindegyik betegnek külön, a saját immunsejtjeinek (a szervezet természetes védekező rendszerét képező sejtek) felhasználásával állítják elő. Az infúzióval az immunsejteket visszajuttatják a betegbe, aminek eredményeképpen az immunrendszer megtámadja és elpusztítja a prosztatarákos sejteket.
Az előrehaladott prosztatarákban szenvedő betegek 90 százalékánál csontáttétek alakulnak ki. Ebben a stádiumban már nem igazán lehet befolyásolni a túlélést. A vizsgálat során ezen betegekben tesztelték egy új hatóanyag hatását, amely a kalciumhoz hasonlóan beépül a csontba, ahol nagy energiát ad le igen rövid hatótávolságon, ezáltal pusztítja el a csontáttétek sejtjeit.
A jövőbeni vizsgálatok várhatóan választ adnak majd a leghatékonyabb kezelési módok, az optimális sorrendek és terápiás kombinációk aktuális kérdéseire a betegek legjobb ellátásához.
Kapcsolódó cikkek:
Csontáttétek
Fájdalomcsillapítás: lehetséges és kötelező!
Prosztatarák: életmentő kontrollvizsgálatok
Prosztatarák: az elhízás növeli a kockázatot
Kemoterápia: módszerek és gyógyszerek
Kemoterápia: sejtmérgektől a célzott kezelésekig
Sugár- és kemoterápia: a félelmetes kezelések
