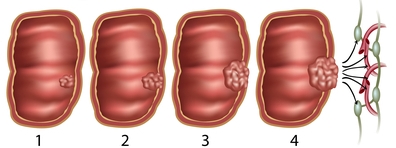
Az onkológia célja kettős: elsődleges szempont az életmentés, a minél nagyobb életnyereség elérése, ám emellett az életminőség megőrzésére is törekedni kell. A kutatásokban egyszerre keresik a hatékonyabb új kezeléseket, ezzel párhuzamosan pedig próbálkoznak azzal, hogyan lehetne a gyógyszerek, a sugárterápia dózisát vagy a műtéti radikalitást úgy csökkenteni, hogy az kevésbé terhelje meg a betegeket, ám eközben ne menjen a daganatellenes eredményesség rovására. Amint a 2020-as ASCO világkongresszuson kiderült, a vastagbélrák és végbélrák tekintetében több előrelépés is történt ezen a téren.
Amint arról dr. Lakatos Gábor, a Dél-pesti Centrumkórház onkológiai centrumának onkológusa a Magyar Klinikai Onkológiai Társaság (MKOT) Update’20 Szimpóziumán beszámolt, idén végleges eredményeket közöltek arról a sok éven át folytatott vizsgálatról, amely keretében a műtét utáni adjuváns kemoterápia időtartamát a III. stádiumú betegek jelentős részénél 6 hónapról 3 hónapra csökkentették. A kezdeményezés létjogosultságát az adta, hogy a mellékhatások aránya, ezen belül az idegrendszeri szövődmények (neurotoxicitás) mértéke jelentősen kedvezőbb a rövidebb kezelés mellett.

Dr. Lakatos Gábor
Kiderült: 5 évvel később a III. stádiumban megoperált betegeknek 82 százaléka élt, függetlenül attól, hogy a műtét után 3 vagy 6 hónapon át kapta a citotoxikus kezelést. Ez persze átlagot jelent, így fontos, hogy mindenkinél személyre szabott döntés szülessen. Az ajánlás szerint a III. stádiumban megműtött vastagbélrákos betegek mintegy 60 százaléka olyan alacsony kockázatú csoportba tartozik, hogy biztonsággal csökkenthető a műtét utáni onkológiai kezelési idő. A magasabb kockázatú 40 százaléknál pedig a beteggel megbeszélve kell közösen mérlegelni, hogy a kiújulásnak a terápia lerövidítése miatti némi kockázatnövekedését vállalja-e a páciens, vagy marad a jelenlegi tudás szerint legnagyobb kockázatcsökkenést nyújtani képes féléves kemoterápiánál.
Végbélrák: nem mindig kell műteni
Szintén új kezelési ajánlással bővült a terápiás paletta a helyileg előrehaladott, a kiújulás szempontjából kockázatosnak ítélt végbélrákos betegek ellátásában. A bemutatott vizsgálatban a betegeket egyik része a hagyományos kezelési metódust kapta: sugárkezeléssel kombinált kemoterápia, majd műtét, majd kemoterápia. A betegek másik része 5 alkalomból álló rövid sugárkezelést, majd egy 6 vagy 9 ciklusból álló kemoterápiát kapott, ezt követte a műtét. Amint az éveken át folytatott utánkövetés során kiderült, az új módszer az életkilátásokat végül nem javította jobban, mint a korábbi metódus, viszont a kiújulást és az állapotromlást hatékonyabban késleltette. Amint Lakatos Gábor értékelte, az új kezelési szisztéma létjogosultságát az adhatja, hogy kevesebb mellékhatással járhat, a koronavírus-járvány szempontjából pedig az is fontos tényező lehet, hogy a rövid sugárkezelés kevesebb orvos-beteg találkozást igényel.
Egy másik kutatás eredménye szerint a végbélrákos betegek egy részénél – ha hatékony az onkológiai gyógyszeres terápia – a végbélműtétre sincs feltétlenül szükség. II. és III. stádiumú végbélrákos betegeket vizsgáltak. A fő kérdések: melyik kemoterápia, illetve a kemoterápia és a sugárkezelések milyen ütemezése mellett lehet legnagyobb eséllyel elérni a daganat teljes visszahúzódását? Másrészt, ha a kezelés során eltűnik a daganat, elhagyható-e a műtét? A válaszok: ahol a kombinált kezelésekkel nem sikerült elérni a daganat teljes eltűnését (komplett patológiai remisszió), ott egyértelmű volt a műtét szükségessége, akiknél viszont a gyógyszerek hatására eltűnt a végbéldaganat, ott a „figyelj és várj” megközelítést alkalmazták. Amikor 3 év elteltével megvizsgálták a betegeket, azt találták, hogy a csak megfigyelt páciensekből négyből hárman ugyanúgy teljesen betegségmentes állapotban voltak, ahogyan a megműtött betegek. Lakatos Gábor megjegyezte: további megerősítő eredmények szükségesek ahhoz, hogy a műtét elhagyása a rutin klinikai gyakorlatban is megjelenjen.
Hamarabb felismerni a kiújulást
Az onkológia egyik legnagyobb kihívása, hogy a már diagnosztizált betegekben minél előbb felismerjék, ha a betegség kiújul és ekkor mielőbb hatékony kezeléseket tudjanak indítani. Ezt a törekvést segíti a keringő tumor DNS-ek egyre magasabb szintű kutatása. A Lakatos Gábor által vázolt vizsgálatban vastagbéldaganatos betegek kioperált tumorából a szövettani feldolgozás során olyan „molekuláris ujjlenyomatot” vettek, ami alapján személyre szabottan meg tudták határozni, hogy milyen gyanús jeleket keressenek a vérben a kontroll vizsgálatok során. Kiderült: azoknál, akiknél a sikeres műtétet követően ki tudtak mutatni keringő tumor DNS-t a vérből, jóval nagyobbnak bizonyult a kiújulás kockázata. Ez ugyanis azt jelentette, hogy hiába nem látszik még áttét sehol sem a képalkotó vizsgálatokon, hiába távolította el a sebész maradéktalanul a daganatot, abból kicsiny részecskék már mégiscsak keringeni kezdtek a szervezetben. A keringő tumor DNS számának növekedése előrejelezte a kiújulást: átlagosan 8 hónappal hamarabb jelzett a laborvizsgálat, mint hogy a radiológus bármilyen kicsiny áttétes gócot is láthatott volna a képeken.
Az új módszernek szerepe lehet annak eldöntésében, hogy kit lehet egy daganatműtét után utókezelés nélkül is nagy biztonsággal gyógyultnak tekinteni és kinél van feltétlenül szükség kockázatcsökkentő (adjuváns) kemoterápiára. Lakatos Gábor ugyanakkor hangsúlyozta: a módszer és az eredmények alkalmazhatósága ma még inkább kutatási fázisban van, nem a mindennapos betegellátás része.
Immunterápia korlátozott betegszámban
Mint csaknem minden betegcsoportban, a vastagbéldaganatos páciensek körében is vizsgálják az immunterápiák alkalmazhatóságát. Van alcsoport, ahol 2020-ban jelentős eredményről is beszámoltak. Azt találták, hogy áttétes vastagbéldaganatos betegeknél az első gyógyszeres terápiaként (első vonalban) adott immunterápia kétszeresére növelte a betegségmentes túlélést. Csakhogy a pozitív bejelentésnek nagyon fontos kitétele, hogy ez a betegek egy kisebb alcsoportjára vonatkozik. Húsz áttétes vastagbélrákos beteg közül egynek van olyan daganata, amelyre ilyen módon hathat a vizsgált immunterápia. Ráadásul még a hatékony immunterápiára esélyesnek tartott betegek közül is háromból csak két betegnél hatott a terápia, s egyelőre nem tudják megmondani, hogy a betegek egyharmadánál mi volt a gátja a hatékonyságnak.